高尿酸血症与痛风
高尿酸血症与痛风
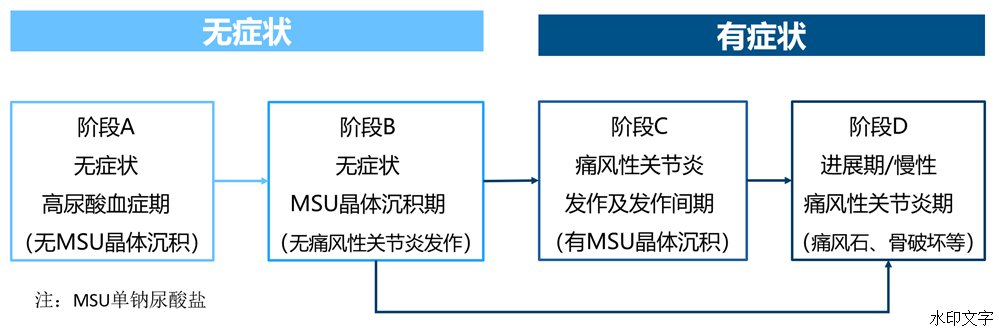
什么是高尿酸血症?
高尿酸血症是指过多尿酸在你的身体里沉积,您的血液化验检查结果显示血清尿酸水平偏高(>420μmol/L/7 mg/dl)[1]。
什么是痛风?
痛风是当高尿酸血症进一步发展时,可对你的身体造成复杂的影响,包括在关节部位形成尿酸盐晶体沉积,称为痛风石,并破坏你的关节;尿酸盐结晶也可能破坏你的肾脏或在你的尿路里形成结石[2]。
高尿酸血症和痛风在人群中发生的情况是怎样的?
在中国高尿酸血症的总体患病率为13.3%,痛风为1.1%[3],近年来痛风的发病呈现明显的上升趋势,2017年全球痛风的患病率较1990年增加了7.2%[4]。
为什么会发生高尿酸血症和痛风
确切的发病机制尚不清楚,一般认为尿酸是嘌呤的最终代谢产物,当摄入过多内脏、红肉等食物,消化系统经过一系列复杂的消化吸收反应产生了嘌呤,再经过代谢反应得到尿酸,并最终经过肾脏将尿酸排出体外。如果身体对嘌呤这种物质的代谢发生紊乱产生过多的尿酸,同时排泄尿酸减少,则会导致血液中尿酸的含量升高[2]。
痛风有哪些临床表现?
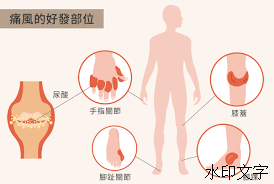
痛风最主要的表现为炎症性关节炎的反复发作,又称痛风发作,就是关节出现红、肿、热、痛,容易出现在第一跖趾关节,也可出现在膝关节。还会出现关节活动受限,可能在活动关节时会感到很困难[5,6]。
其次,会出现痛风石,可以在关节或耳后看到透明皮肤下有石头一样的东西,通常不会引起疼痛或压痛,可能会使皮肤变薄,呈现出黄色或白色[5,6]。
此外,您还有可能出现肾结石,会出现腰痛、血尿等情况[5,6]。
痛风的风险因素有什么?
年龄:痛风的发病率随年龄增长而增加[2];
性别:男性或绝经后女性多见[2];
遗传因素:若有家中有亲人患有痛风,你得痛风的风险会增加[2];
生活习惯:高嘌呤饮食(内脏、红肉、鱼和海鲜、含糖饮料或食物)、引用高糖饮料及饮酒会增加患痛风的风险[2];
服用药物:若服用利尿剂(噻嗪类利尿剂和袢利尿剂)、环孢菌素、他克莫司、血管紧张素转换酶抑制剂、非氯沙坦血管紧张素II受体阻滞剂、β受体阻滞剂、吡嗪酰胺、乙胺丁醇等药物,患痛风的风险会增加[2]。
继续进展可能会出现什么情况?(并发症)
急性尿酸肾病,可能会出现尿量减少[2]。
肾结石,可能会出现腰痛、血尿等情况[2]。
什么时候应该看医生?
如果突然感到关节剧烈疼痛,应及时前往医院治疗。若得不到及时的治疗会导致疼痛加剧和关节损伤。如果出现发烧、关节发热发炎,也应立即就医,这可能表明机体出现了感染[2]。
在医院会做什么检查?
医生会询问你的饮食习惯:比如是否经常吃内脏、喝煲的汤和酒。
医生一般会做关节液的抽吸检查[6-8]、B超[6]及X线[9]的检查来对进一步了解你的情况。
也会抽血测测你的血尿酸水平。
应该怎么治?
关节疼痛剧烈并肿胀时,服用非甾体类抗炎药,比如萘普生、布洛芬等[2,10];服用秋水仙碱[1,10,11],若出现腹泻则需要及时告知医生;服用糖皮质激素,泼尼松龙等,或往关节腔内注射糖皮质激素[10,12,13]。
在治疗过程中应该认真按照医生的指示服药,尽量不要给疼痛关节压力,让其得到休息。如果你有以下情况,应进行降尿酸治疗,使血尿酸<6 mg/dl(360mmol/L)[1,9,13-15] 并终身保持,以防止再次出现痛风急性发作。
·急性痛风关节炎频繁发作(≥2次/年);
·慢性痛风关节炎;
·石屑沉积;
·肾结石;
·痛风石;
·痛风影像学损伤;
·关节损伤或肾损伤[7,12,13,16]。
常用的药物有别嘌呤醇[7,13,16]、非布司他[7]及苯溴马隆[2]。
怎么自我管理?
首先改变生活习惯
可以做
•鼓励饮用脱脂或低脂乳制品[16];
•每日饮水总量为2-3L[9];
•控制体重[1,9,12];
•规律饮食和作息[9,16];
•运动:每周4-5次,每次0.5-1h。可选择有氧运动,如慢跑、骑自行车,太极拳等,运动应从低强度开始,逐步过渡至中等强度,并在间歇期(即无关节疼痛等症状)进行[1,16]。

不可以做
•限酒(尤其是啤酒和烈酒)[9,12,13,16];
•减少高嘌呤食物摄入/限制嘌呤的摄入[12,16];
•防止剧烈运动或突然受凉[1];
•减少富含果糖饮料摄入(碳酸饮料等)[9,12,13,16]。
高嘌呤食物有
·动物内脏;家禽家畜的肝、肠、心、胃、肾、肺、脑、胰等内脏,肉脯、肉馅;
·各种浓荤汤汁:火锅汤、肉汤鸡汤、鱼汤等;
·部分豆类及蔬菜:黄豆、扁豆、紫菜、香菇;
·部分水产类:鲢鱼、白鲳鱼、鱼皮、鱼卵、鱼干及沙丁鱼、凤尾鱼等海鱼,贝壳类、虾类等;
·其他:酵母粉、各种酒类,尤其是啤酒。

其次,如果有以下疾病应该共同管理,并定期监测。
·肥胖[2,10];
·肾功能不全[2,10];
·高血压[2,10];
·心血管危险因素(缺血性心脏病、心力衰竭)[2,10];
·高血糖(糖尿病)、胰岛素抵抗[2,10];
·血脂异常[2,10]。
需要了解的信息
•痛风和高尿酸血症的原因和可能出现的危害[7,16];
•急性发作应在出现最早症状时进行治疗[7,16];
•治疗目标为保持血清尿酸(SUA)水平终生降低至目标水平以下<6 mg/dl(360mmol/L)以达到管理急性发作并消除尿酸结晶[7,16];
•任何情况下(包括痛风急性发作期间)坚持降尿酸治疗,并按照制订的计划进行自我药物治疗[7,16]。
需要监测的情况
·需要监测是否存在急性痛风的发作、痛风石的形成以及影像学的改变[2]。
·定期监测血尿酸水平[8],根据监测情况调整降尿酸治疗方案。在开始降尿酸治疗后1-3个月持续监控尿酸水平,随后每6-12月测量一次,目标水平:<360mmol/L(<6mg/dL)[2]。
·使用NSAIDs和秋水仙碱,尤其长期使用时,应关注副作用的发生[2]。
·若使用NSAIDs、秋水仙碱和别嘌呤醇应每3-6个月进行全血检查、肾脏及肝脏功能检查[2]。
·在使用别嘌呤醇时,应密切监测有无皮疹的发生[2]。
·长期使用秋水仙碱可能会出现神经肌病,丙磺舒可能增加肾结石的风险[2]。
参考文献
[1] Yamanaka H. Japanese guideline for the management of hyperuricemia and gout: second edition[J]. Nucleosides Nucleotides Nucleic Acids, 2011, 30(12): 1018-1029.
[2] Best Practice(最佳证据数据库)[EB/OL]. https://bestpractice.bmj.com.
[3] Liu R, Han C, Wu D, et al. Prevalence of Hyperuricemia and Gout in Mainland China from 2000 to 2014: A Systematic Review and Meta-Analysis[J]. Biomed Res Int, 2015, 2015: 762820.
[4] Safiri S, Kolahi A A, Cross M, et al. Prevalence, Incidence, and Years Lived With Disability Due to Gout and Its Attributable Risk Factors for 195 Countries and Territories 1990-2017: A Systematic Analysis of the Global Burden of Disease Study 2017[J]. Arthritis Rheumatol, 2020, 72(11): 1916-1927.
[5] Firestein. G S, Budd. R C, Budd. R C, et al. Kelley and Firestein's Textbook of Rheumatology, 2-Volume Set, 11th Edition[M]. 2021.
[6] Richette P, Doherty M, Pascual E, et al. 2018 updated European League Against Rheumatism evidence-based recommendations for the diagnosis of gout[J]. Ann Rheum Dis, 2020, 79(1): 31-38.
[7] Hamburger M, Baraf H S, Adamson T C, 3rd, et al. 2011 recommendations for the diagnosis and management of gout and hyperuricemia[J]. Phys Sportsmed, 2011, 39(4): 98-123.
[8] Graf S W, Whittle S L, Wechalekar M D, et al. Australian and New Zealand recommendations for the diagnosis and management of gout: integrating systematic literature review and expert opinion in the 3e Initiative[J]. Int J Rheum Dis, 2015, 18(3): 341-51.
[9] 黄叶飞, 杨克虎, 陈澍洪, 等. 高尿酸血症/痛风患者实践指南[J]. 中华内科杂志, 2020, 59(7): 519-527.
[10] Latourte A, Pascart T, Flipo R-M, et al. 2020 Recommendations from the French Society of Rheumatology for the management of gout: Management of acute flares[J]. Joint Bone Spine, 2020, 87(5): 387-393.
[11] Richette P, Doherty M, Pascual E, et al. 2016 updated EULAR evidence-based recommendations for the management of gout[J]. Ann Rheum Dis, 2017, 76(1): 29-42.
[12] Fitzgerald J D, Dalbeth N, Mikuls T, et al. 2020 American College of Rheumatology Guideline for the Management of Gout[J]. Arthritis Care Res (Hoboken), 2020, 72(6): 744-760.
[13] Manara M, Bortoluzzi A, Favero M, et al. Italian Society of Rheumatology recommendations for the management of gout[J]. Reumatismo, 2013, 65(1): 4-21.
[14] Kiltz U, Smolen J, Bardin T, et al. Treat-to-target (T2T) recommendations for gout[J]. Ann Rheum Dis, 2017, 76(4): 632-638.
[15] Pascart T, Latourte A, Flipo R-M, et al. 2020 recommendations from the French Society of Rheumatology for the management of gout: Urate-lowering therapy[J]. Joint Bone Spine, 2020, 87(5): 395-404.
[16] Hui M, Carr A, Cameron S, et al. The British Society for Rheumatology Guideline for the Management of Gout[J]. Rheumatology (Oxford), 2017, 56(7): 1056-1059.





账号+密码登录
还没有账号?
立即注册